
Tachycardie par rentrée intra-nodale
Généralités
La tachycardie par réentrée intra-nodale est une cause fréquente de tachycardie supraventriculaire apparaissant habituellement chez l’adulte jeune. Elle touche deux fois plus les femmes que les hommes.
Elle se manifeste par une tachycardie (150-220/mn) régulière rapide de début et de fin brutales avec un ou plusieurs des symptômes suivants : palpitation, sensation de malaise, dyspnée, douleur thoracique et rarement syncope (personne âgée). Une sensation de battement dans le cou est présente chez 50 % des patients (contraction de l’OD sur valve tricuspide fermée avec inversion du flux veineux) avec à l’examen clinique une veine jugulaire pulsatile.
Anatomie du triangle de Koch
Le triangle de Koch constitue la surface endocardique de région inférieur du septum de l’oreillette droite. Il a pour limites :
- antérieure : le feuillet septal de la valve tricuspide
- postérieure : la tendon de Todaro
- apex : la jonction entre les voies de conduction rapide et lente
- base : l’ostium du sinus coronaire et valve d’EustachiLes voies atrio-nodales
Le substrat de la tachycardie par réentrée intra-nodale est constitué de 2 voies parmi les 5 suivantes. Ces voies sont constituées de cellules transitionnelles entre les cellules atriales et les cellules du noeud compact.
Voie de conduction rapide :
- voie de conduction antérograde habituelle
- unique
- intervalle AH < 220 ms
- période réfractaire longue
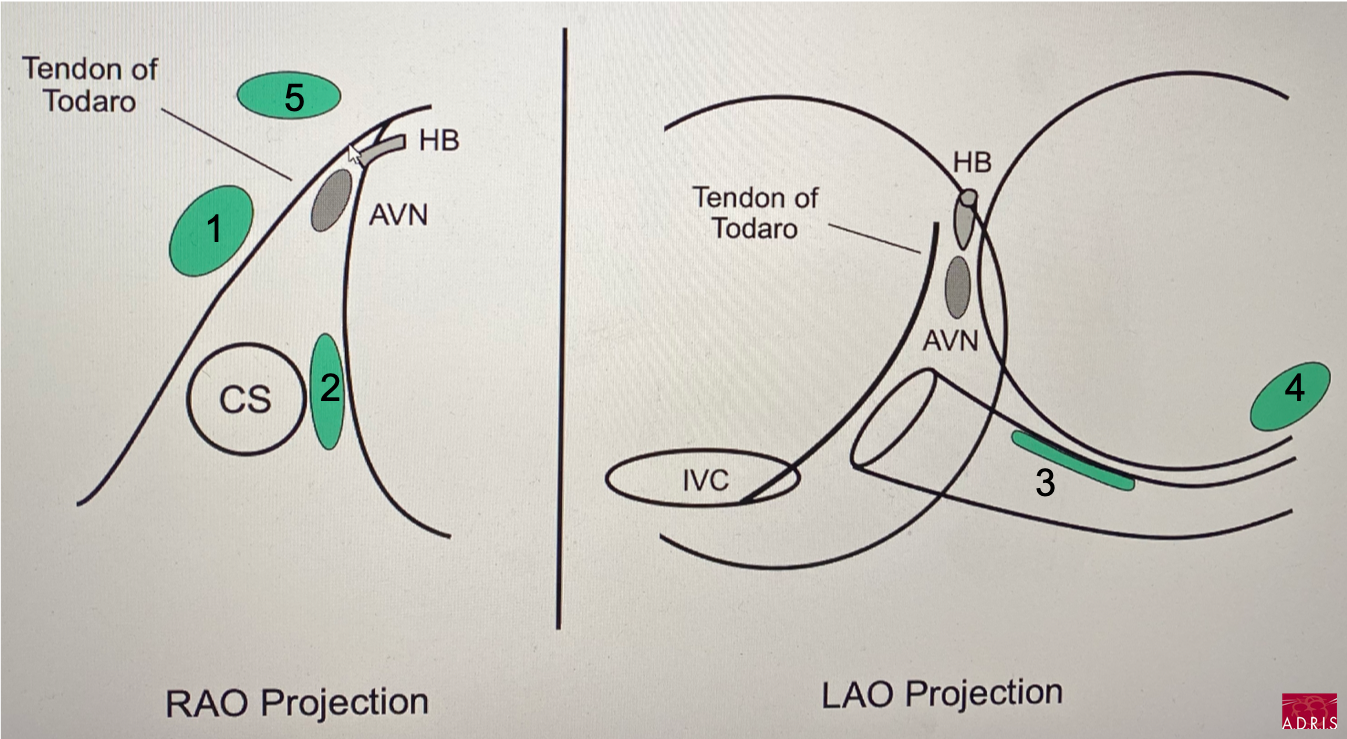
- insertion proximale : derrière le tendon de Todaro, 1-1,5cm sous le His (1).
NB: en OAG strict (sonde His dans le même plan), la sonde diagnostic croise la sonde His lorsqu'on passe derrière le tendon de Todaro
Voie de conduction lente :
- pouvant être multiples (14 % des cas) : extension inférieure droite du NAV, extension inférieure gauche du NAV, voie inférolatérale de l'oreillette gauche et voie antéroseptale
- intervalle AH > 220 ms
- période réfractaire courte
- insertions proximales :
- extension inférieure droite du NAV : en avant de l’ostium du sinus coronaire à la base du triangle de Koch (2), relayer à l'OG par le plancher du sinus coronaire
- extension inférieure gauche du NAV : dans les 1 à 3 premiers centimètres du toit du sinus coronaire (3)
- voie inférolatérale de l'oreillette gauche : sur l'anneau mitral inférolatéral (4h30-5h) de l'OG (4)
- voie antéroseptale : septum atrial antérieur, proche du His proximale (5)
TRIN typique et TRIN atypique
Réentrée intra-nodale typique (slow-fast), 90 % des cas :
- intervalle AH > 200 ms
- intervalle HA < 70 ms ; intervalle VA < 60 ms
- ratio AH/HA > 1
- site de l’oreillette rétrograde la plus précoce : apex du triangle de Koch
Réentrée intra-nodale atypique (fast-slow) :
- intervalle AH < 200 ms
- intervalle HA > 70 ms ; intervalle VA > 60 ms
- ratio AH/HA < 1
- site de l’oreillette rétrograde la plus précoce : ostium du sinus coronaire ou 1 à 2 premiers centimètres du sinus coronaire
Réentrée intra-nodale atypique (slow-slow) :
- intervalle AH > 200 ms
- intervalle HA > 70 ms ; intervalle VA > 60 ms
- ratio AH/HA > 1
- site de l’oreillette rétrograde la plus précoce : ostium du sinus coronaire ou 1 à 2 premiers centimètres du sinus coronaire
Electrocardiogramme
Manifestations ECG d’une dualité nodale :
- Allongement ou raccourcissement brutal du PR (+/- favorisé par une modification du tonus du SNA, une ESA, une ESV)
- une double réponse ventriculaire à un battement atrial
- une distribution bimodale de la fréquence cardiaque lors d’une FA rapide (fréquence élevée : voie lente et fréquence moins élevée : voie rapide)
Morphologie de l’onde P durant la tachycardie
TRIN typique :
- onde P souvent invisible
- modification légère du début (pseudo-onde q dans les dérivations inférieurs) ou de la fin du QRS (pseudo onde s dans les dérivations inférieurs, onde r en V1)
- parfois visible : plus fine quand sinusal, négative en inférieur
TRIN atypique :
- onde P visible à distance du QRS
- fine, négative en inférieur, positive en V1
Morphologie des QRS
- la même qu’en rythme sinusal
- aberration de conduction inhabituelle
- alternance électrique possible
Relation P-QRS
TRIN typique
- intervalle RP' court < 70 ms
- variation de l’intervalle P-QRS possible (variation dans la voie lente)
- conduction AV 2/1 possible (10 %)
- bloc VA rarissime (bloc dans la voie commune supérieure)
TRIN atypique
- fast- slow RP > PR
- slow-slow RP > PR ou RP = PR
Exploration électrophysiologique
Protocole pour déclencher la tachycardie :
- burst atrial avant le point de Wenckebach AV
- 1 ou 2 ESA avant la période réfractaire antérograde
- burst ventriculaire avant le point Wenckebach VA
- 1 ou 2 ESV avant la période réfractaire rétrograde
- isuprel
Dualité nodale antérograde (20 à 30 % de la population) :
- saut AH > 50 ms à un décrément de 10 ms sur ESA
- double réponse ventriculaire à une stimulation atriale
- intervalle PR > intervalle RR durant une stimulation atriale rapide
- 2 intervalles PR (ou AH) distincts durant une stimulation atriale
Dualité nodale rétrograde :
- saut HA > 50 ms à un décrément de 10 ms sur ESV
- double réponse atriale à une stimulation ventriculairePrise en charge (reco ESC 2019)
Traitement aigu
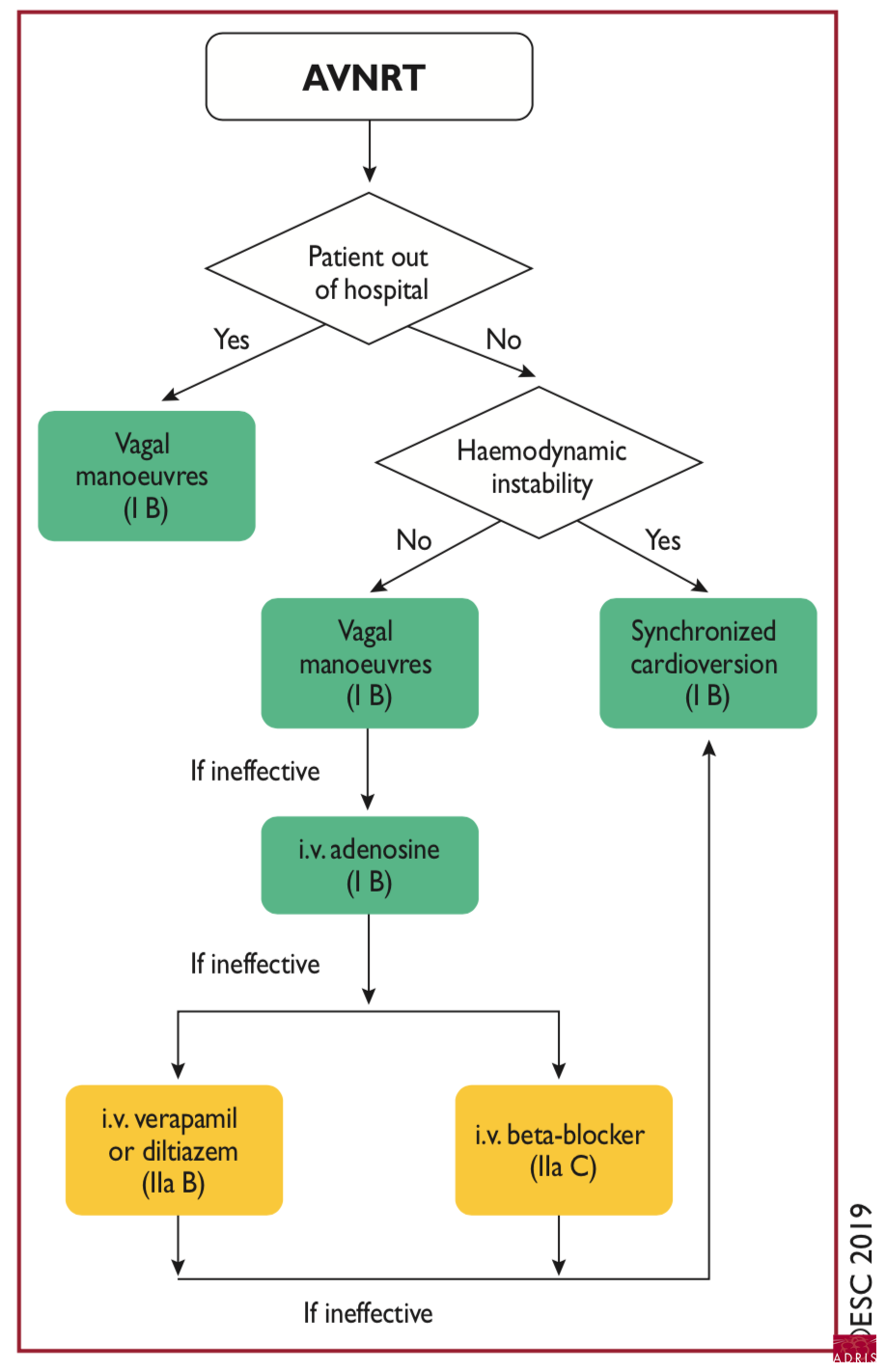
Manoeuvres vagales:
Manoeuvre de Valsava, massage sino-carotidien (en l'absence de sténose carotidienne), compression globe oculaire, réflexe nauséeux, déglutition rapide d'eau froide, bâillement, Tredelenbourg, immersion de la face dans l'eau froide...
Médicamenteux: ,
Adenosine 6 à 18 mg ivd, actif < 20 à 30 sec (attention à dyspnée flush douleur thoracique bronchoconstriction), diltiazem 0,25 mg/kg (20 mg) 2 mn , verapamil 5-10 mg 2 min (attention hypoTA, FE altérée, VA, TV), esmolol 0,5 mg/kg, metoprolol 2,5 mg ivd (attention hypoTA et bradycardie).
Traitement chronique
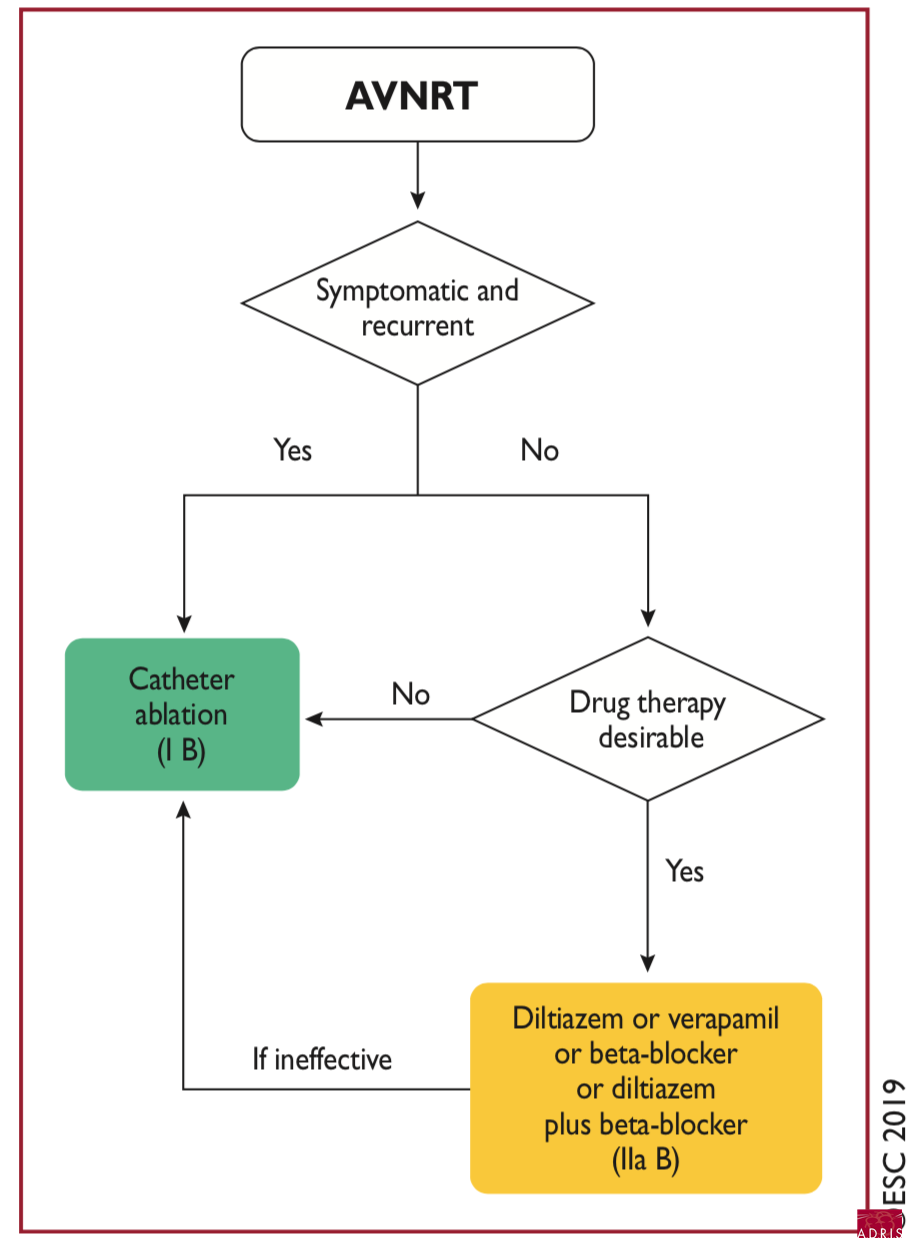
Médicamenteux :
diltiazem, verapamil, Bbloquant, Flécaine.
Ablatif:
par radiofréquence (ou cryoablation) de la voie lente, succès > 95 %, prévenir du très rare risque de BAV complet.
Pour aller plus loin : classification des TRIN (Dr Warren Jackman)
Nomenclature des TRIN : ANATOMIQUE
- voie antérograde/voie rétrograde "Slow ou Fast/Slow ou Fast" AVNRT
- par exemple : RIE/LIE "S/S" AVNRT
Slow-Fast : 3 formes avec voie rapide rétrograde et en antérograde :
- 92% : extension inférieure droite du NAV
- 7% : extension inférieure gauche du NAV
- 1% : voie inférolatérale de l'OG
Slow-Slow : 6 formes
- 3 formes "Slow-Slow" : long AH et court/intermédiaire HA (fausse "Slow-Fast")
- 3 formes "Fast-Slow" : court AH et long HA
NB : HA court n'est pas synonyme de conduction rétrograde par voie rapide
Pour aller plus loin : le Lower Common Pathway (Dr Warren Jackman)
Voie à conduction plus ou moins lente située entre le NAV compact et le faisceau de His. Sa présence explique entre autre le possibilité d'un HA court lors d'une TRIN Slow-Slow.
TRIN à HA court : 4 voies possibles en rétrograde
- 92% : voie rapide (S/F)
- 6% : extension inférieure gauche du NAV (S/S)
- 2% : extension inférieure droite du NAV (S/S)
- <1% : voie antéroseptale (S/S)
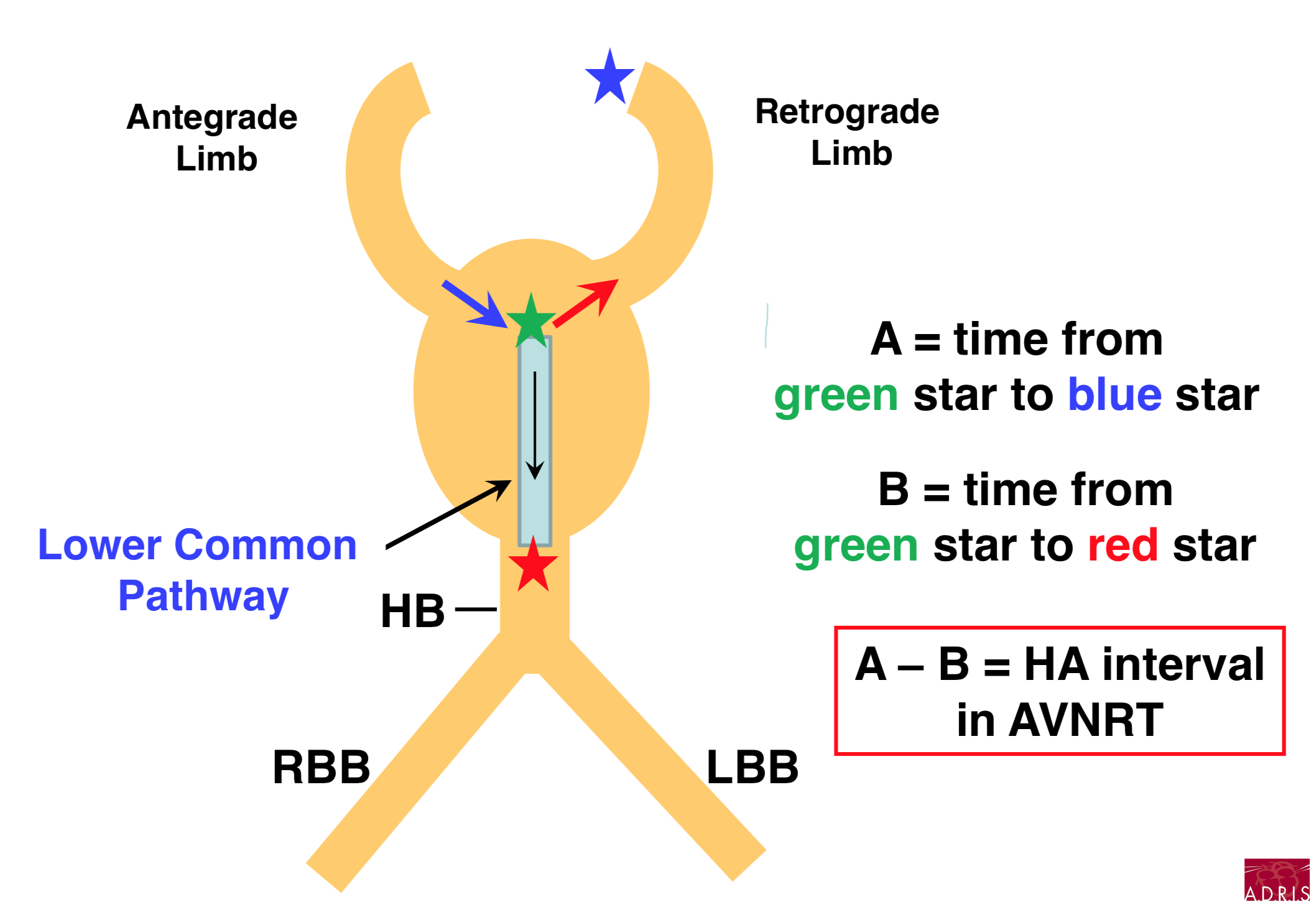
NB : un HA variable en tachycardie signe une TRIN S/S avec passage par le LCP
Pour aller plus loin : conduction rétrograde des voies atrio-nodales (Dr Warren Jackman)
Voie rapide : activation du septum et de l'oreillette gauche avant l'oreillette droite
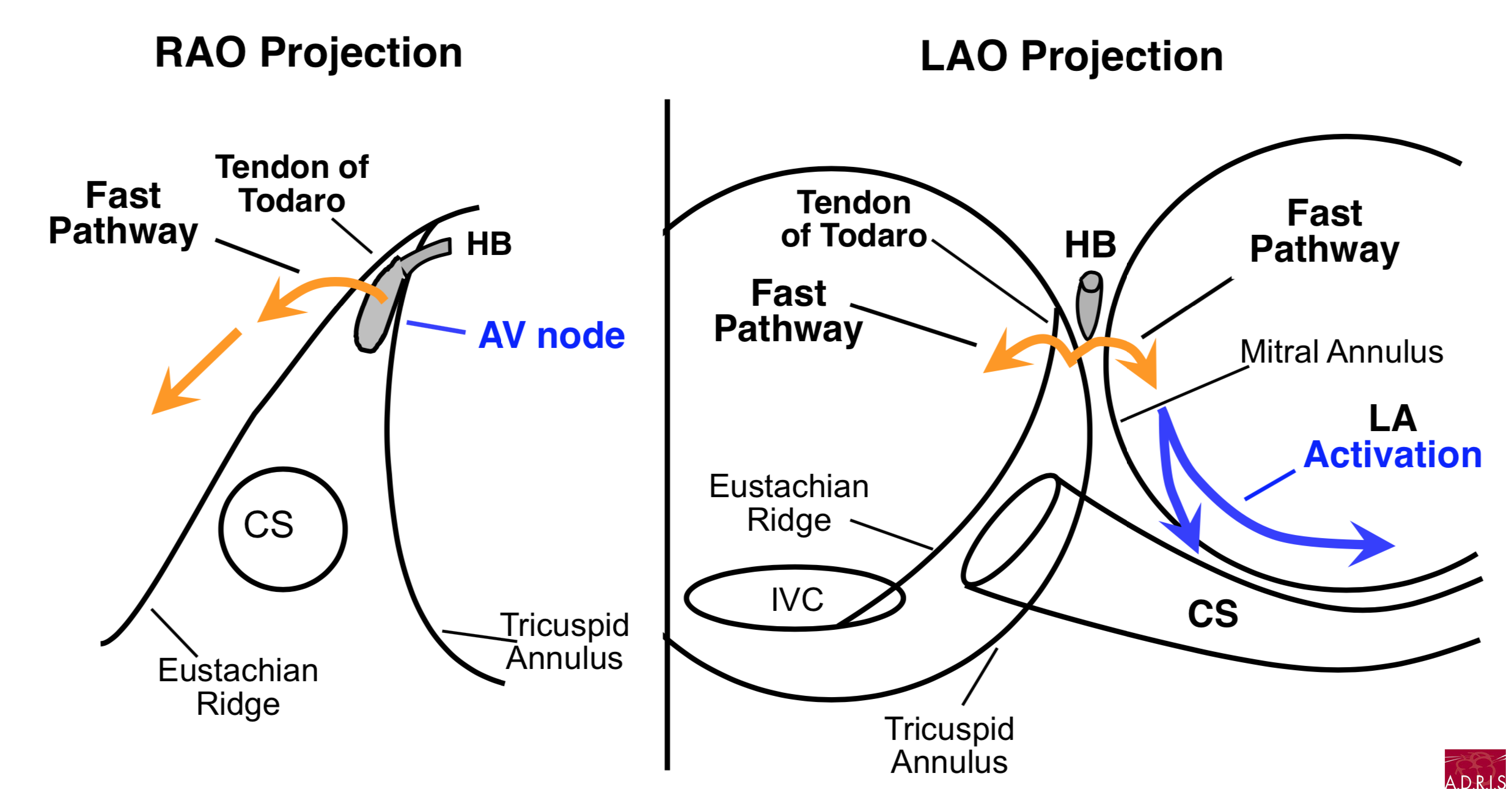
Extension inférieure droite du NAV :
Extension inférieure gauche du NAV :
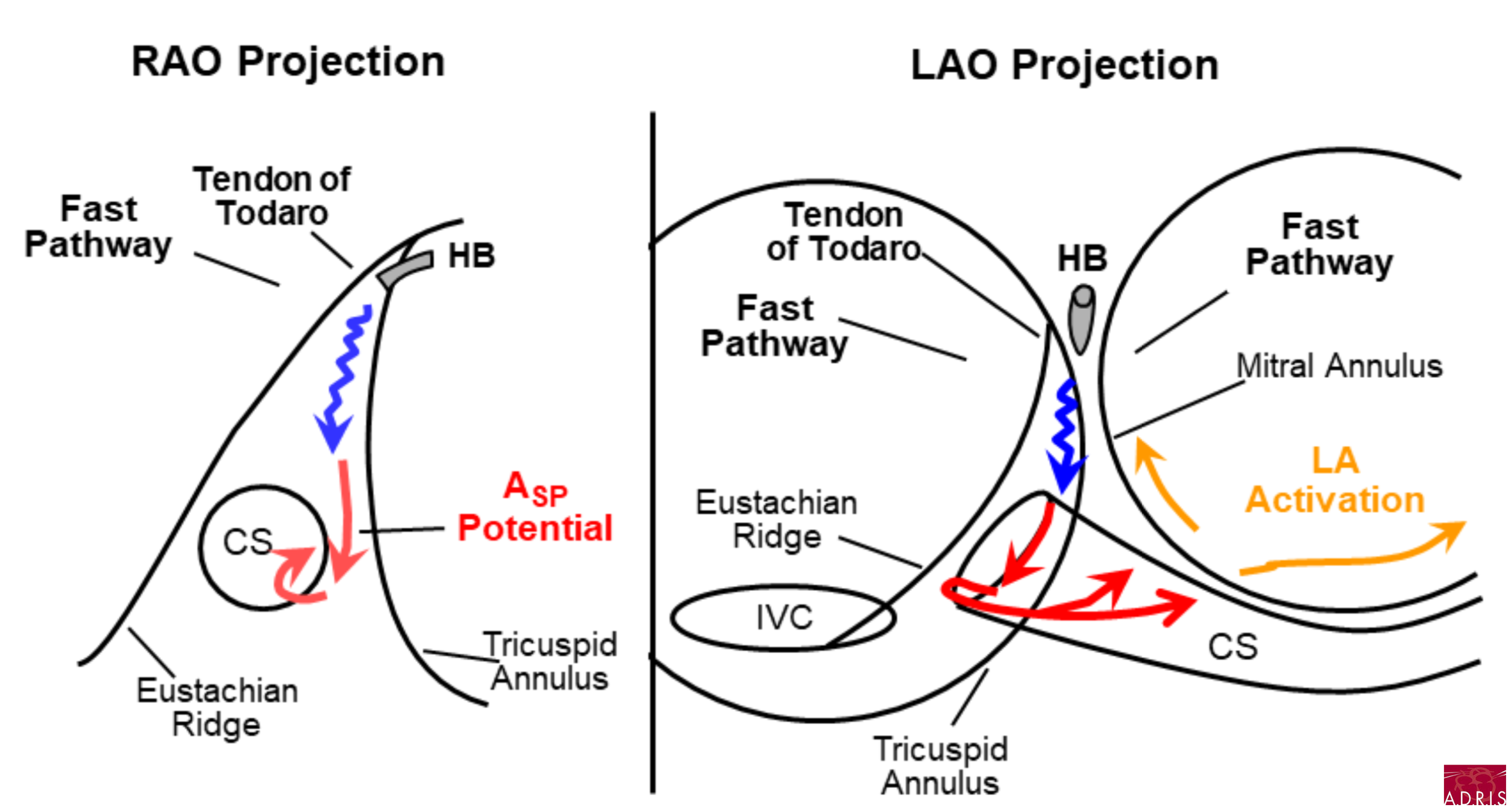
Pour aller plus loin : les circuits de tachycardie (Dr Warren Jackman)
NB : le tendon de Todaro constitue une ligne de bloc
Slow-Fast, extension inférieur droite du NAV (RIE) et voie rapide :
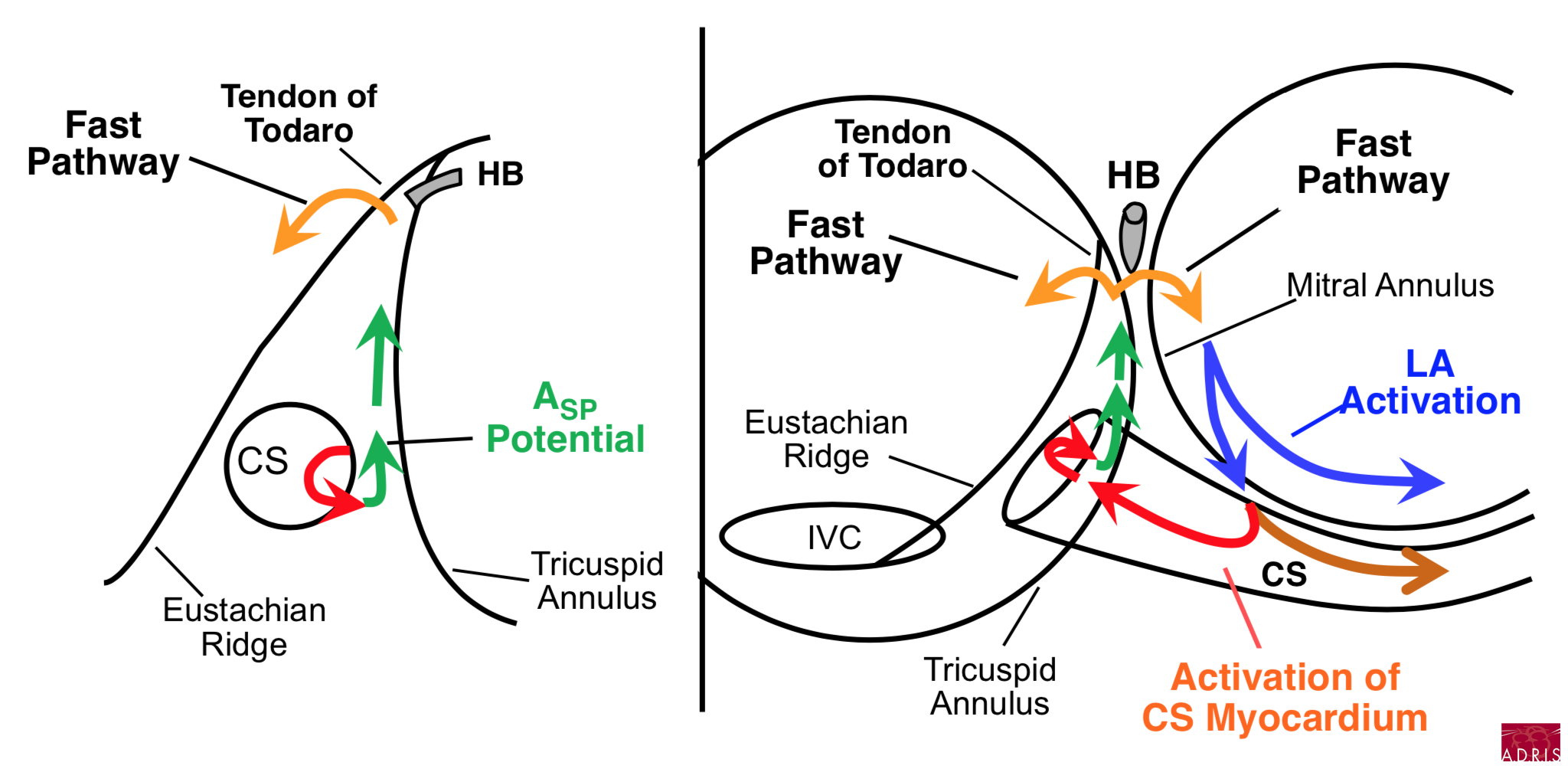
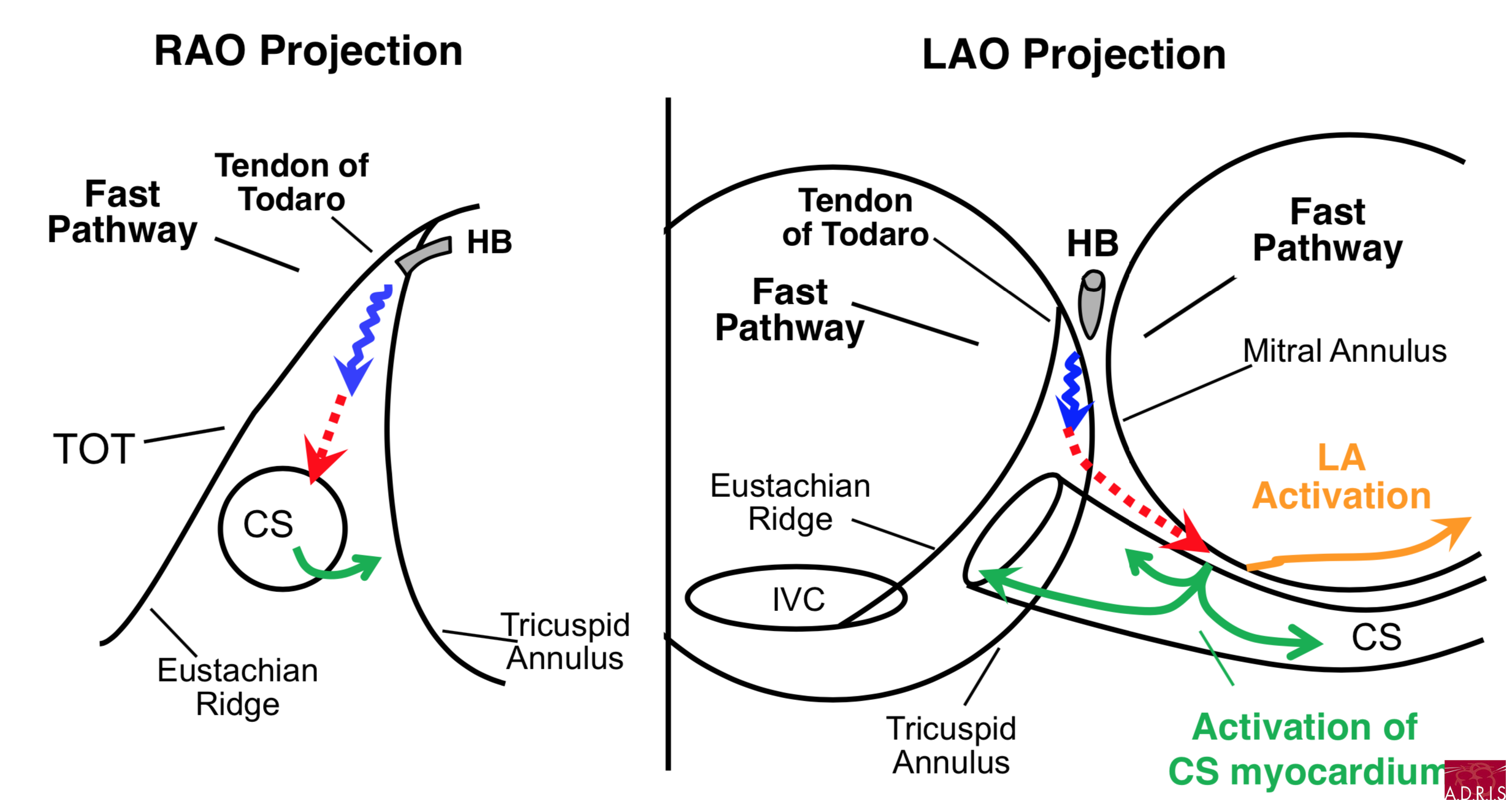
Slow-Fast, extension inférieur gauche du NAV (LIE) et voie rapide :
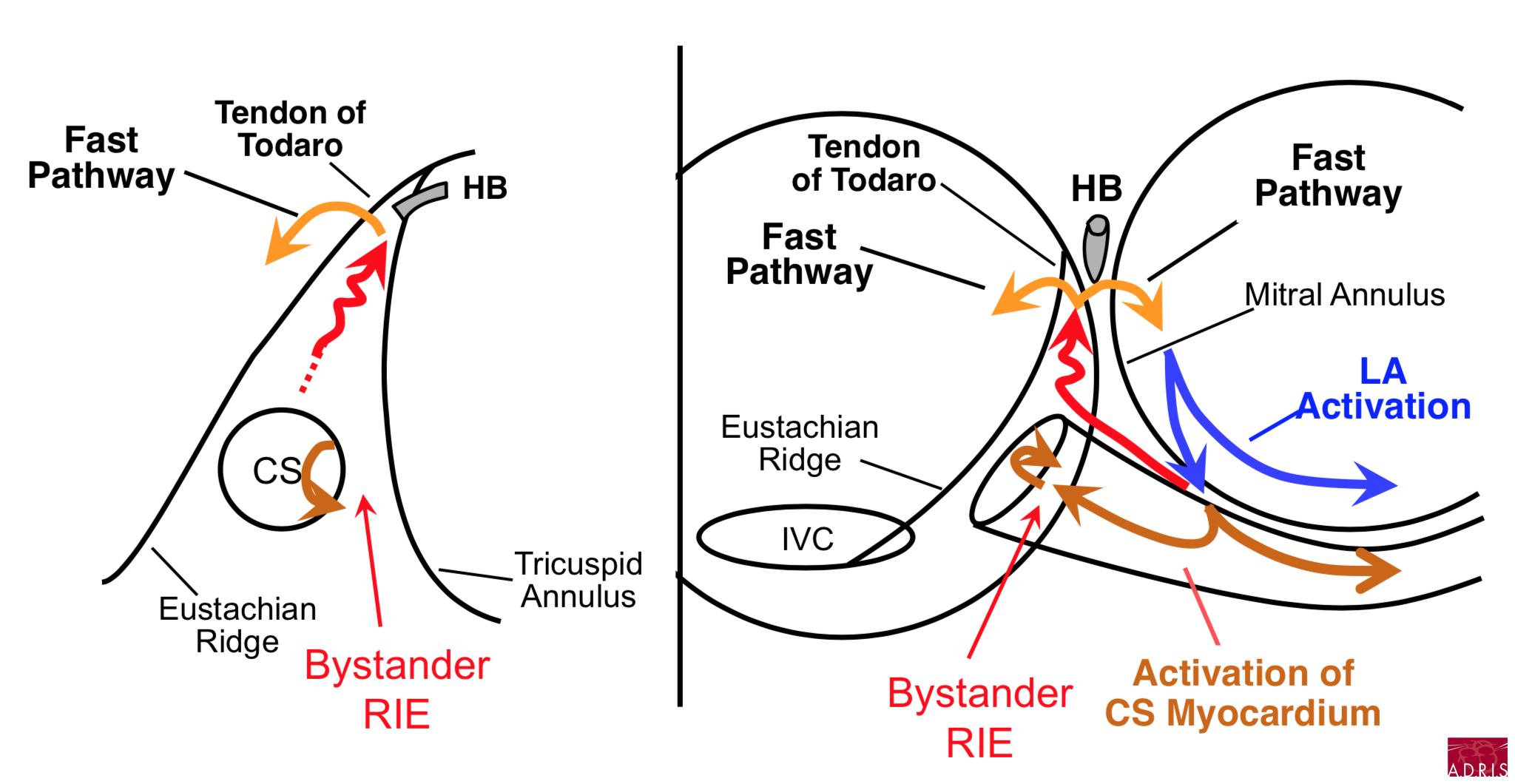
Slow-Fast, voie inférolatérale de l'OG et voie rapide (IL LA) :
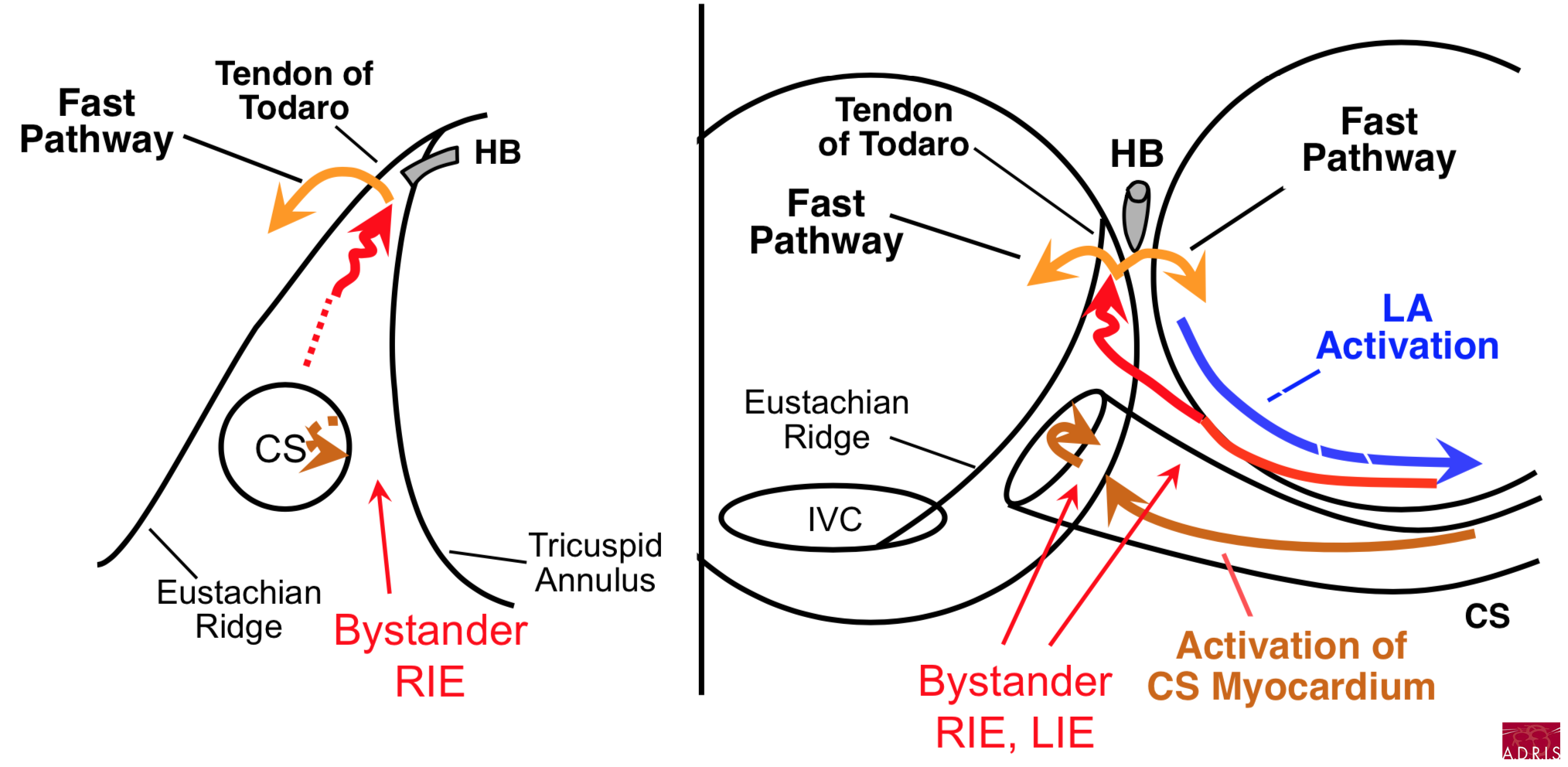
Slow-Slow, extension inférieur gauche du NAV (LIE) et extension inférieur droite du NAV (RIE) :
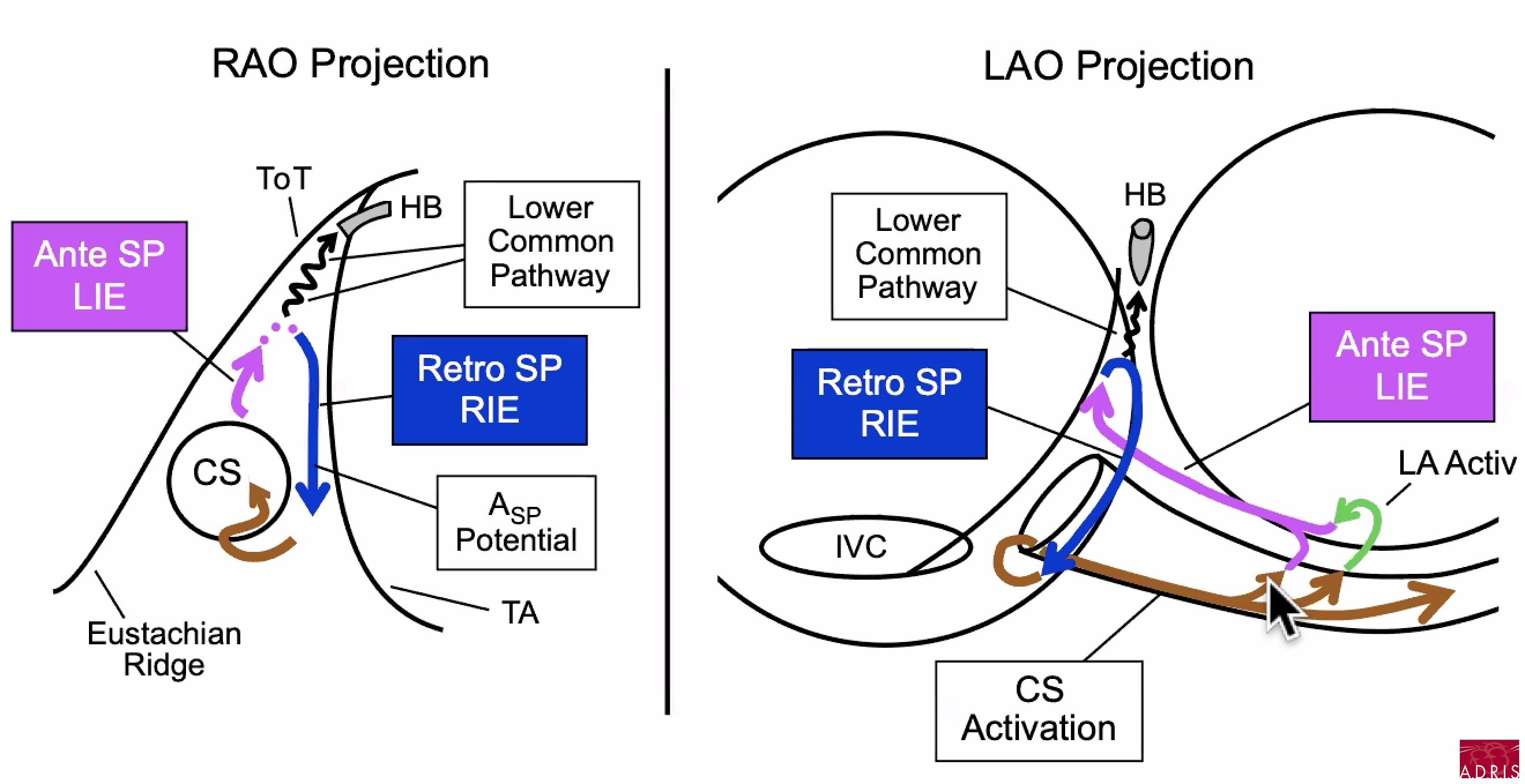
Slow-Slow, extension inférieur droite du NAV (RIE) et extension inférieur gauche du NAV (LIE) :
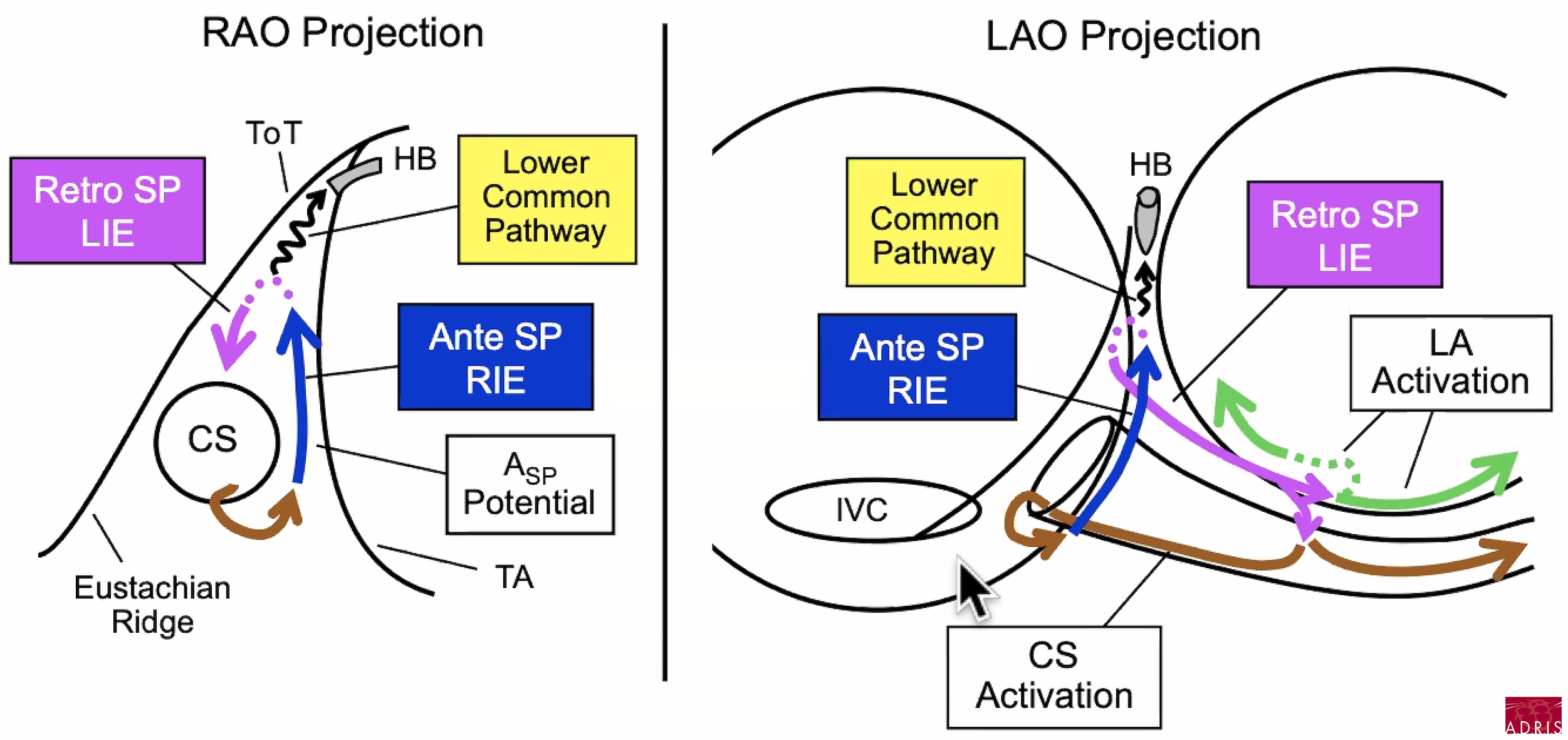
Pour aller plus loin : identification la voie de conduction antérograde (Dr Warren Jackman)
La manoeuvre de resetting de la tachycardie :
- en tachycardie
- extrastimulus atriale
- au niveau de l'insertion proximale des différentes voies
- avance le H suivant
- délai H-Spike le plus long (jamais < 20 ms)
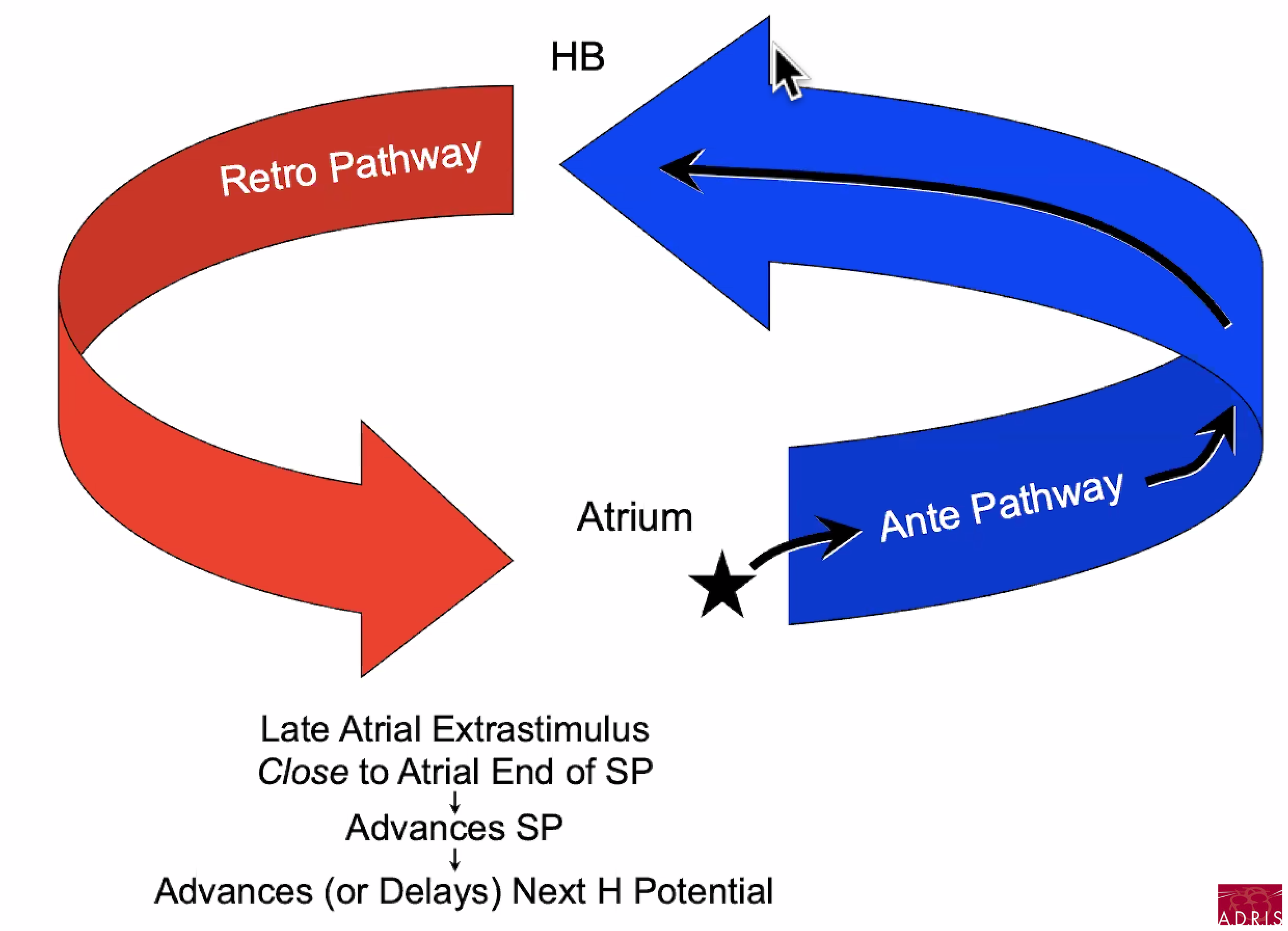
En pratique :
- premier extrastimulus atrial à la fin du QRS
- raccourci de 5-10 ms jusqu'à anticiper le H suivant
- commencer au niveau de l'extension inférieure droite puis l'extension inférieure gauche...
Pour aller plus loin : identification la voie de conduction rétrograde (Dr Warren Jackman)
Oreillette rétrograde la plus précoce :
- en rythme sinusale
- extrasystole ventriculaire
- oreillette rétrograde la plus précoce aux différents site d'insertion atriale des voies
- cathéter de référence : His, plancher du Cs (abord sous-clavier) et auricule droit
En pratique :
- comment derrière le tendon Todaro (voie rapide), remonter (voie antéroseptale)
- passer dans le sinus coronaire au niveau du toit (extension inférieure gauche du NAV)
- puis retirer jusqu'à l'extension inférieure droite
Pour aller plus loin : site d'ablation (Dr Warren Jackman)
Voie rapide : jamais une cible de l'ablation
Extension inférieure droite du NAV :
- triangle de Koch inférieur
- en avant de l'ostium du sinus coronaire, jamais au dessus du niveau de l'ostium
- potentiel de voie lente visible en rythme sinusal et en tachycardie même quand la voie est bystander
- le ratio A/V n'est pas un critère important
- si rythme jonctionnel rapide : position trop haute au niveau du noeud compact
Extension inférieure gauche du NAV :
- sur le toit du sinus coronaire
- à environ 2 cm de l'ostium (entre 1 et 3 cm)
- parfois (rare) dans l'oreillette gauche
Voie inférolatérale de l'OG :
- dans l'oreillette gauche (abord trans-septale)
- sur l'anneau mitral, entre 4h30 et 5h
