
Syndrome de Brugada
Généralités
Syndrome décrit pour la première fois par les frères Pedro et Joseph Brugada en 1992.
Responsable de 20% des morts subites sur coeur morphologiquement normal.
Transmission autosomique dominante, pénétrance variable, possibilité de cas sporadique. Le principal gène muté est le gène SCN5A codant pour la sous unité alpha du canal sodique, entrainant son dysfonctionnement. Cette anomalie est présente dans 10 à 25 % des cas. D' autres gènes ont été rapportés. Il existe une proportion importante de syndrome de Brugada sans gène identifié.
Prévalence: 5/10 000 en Europe, plus fréquent en Asie du Sud Est. Huit fois plus fréquent chez l'homme.
Survenue de fibrillation ventriculaire à l'âge moyen de 41 +/- 15 ans, au repos ou pendant le sommeil.
Risque trouble du rythme ventriculaire:
- type1 spontanée asymptomatique 1 %/an,
- type 1 induit asymptomatique 0,3 %/an,
- quand antécédent de syncope 3,2 %/an,
- en cas d'arrêt cardiaque récupéré 13,5 %/an.
Diagnostic positif du syndrome de Brugada
Le diagnostic positif du syndrome de Brugada repose sur des critères ECG.
Il existe 3 patterns ECG décrits mais on parle de syndrome de Brugada uniquement devant un type 1 spontané ou devant un type 1 induit lors d'un test aux bloqueurs des canaux sodiques (ajmaline ou flécaine) chez un patient porteur d'un type 2 ou 3 spontané.
La présence d'un type 2 ou 3 avec test négatif n'est pas un syndrome de Brugada.
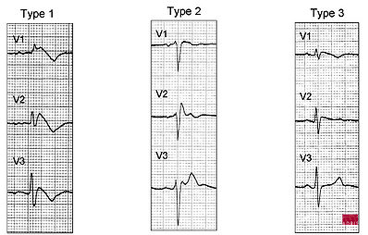
Description des patterns ECG
Dans au moins 1 dérivation précordiale droite (V1 et V2) aux 2ème, 3ème et 4ème espaces intercostaux :
Type 1 : élévation du point J ≥ 2mm, ST descend graduellement puis onde T négative (aspect en dôme)
Type 2 : élévation du point J ≥ 2mm , sus-décalage du segment ST ≥ 1 mm, puis onde T positive ou biphasique (aspect en selle)
Type 3 : élévation du point J ≥ 2mm, sus-décalage du segment ST < 1mm, puis onde T positive (aspect en selle)
Test de dépistage
Test à l'ajmaline en première intention à dose d'1 mg/kg sur 5 min. Sinon, test à la flécaine à la dose de 2 mg/kg sur 10 min.
Stopper le test si:
- induction d'un type 1
- arythmie ventriculaire
- élargissement des QRS supérieur à 130 %
Diagnostic différentiel du syndrome de Brugada
Avant de poser le diagnostic positif du syndrome de Brugada, il faut éliminer les multiples diagnostics différentiels pouvant mimer l'aspect ECG de ce syndrome ; on parle de phénocopie (liste non exhaustive). Au minimum devront être réalisés, un examen clinique, une radiographie thoracique et une échocardiographie.
- Permanent : BBDt atypique, hypertrophie ventriculaire, repolarisation précoce, péricardite/myocardite, ischémie/infarctus VD, embolie pulmonaire, angor de Prinzmetal, dissection aortique, cardiopathie arythmogène du ventricule droit, post-défibrillation, myocpathie, compression de la chambre de chasse VD (pectus excavatum, tumeur médiastinale...).
- Modulateur : hypokaliémie, hyperkaliémie, hypercalcémie, hyponatrémie, hyperthermie, hypothermie, hypertestostéronémie, anti-arythmique (Ic,Ia), anti-angineux, anti-dépresseur.
Facteur de risque de mort subite
Sont reconnus comme facteur de mort subite dans le cadre du syndrome de Brugada :
- les antécédents personnels de mort subite et de syncope cardiaque
- le type 1 spontané (répéter les ECG lors du suivi si type 1 induit)
- ECG :
fractionnement de la branche ascendante du QRS
sus ST dans les dérivations périphériques
onde S en DI
aspect de Brugada dans les dérivations inférieures
repolarisation précoce en inféro-latéral
- un jeune âge (< 17 ans)
- le sexe masculin (3 fois plus de risque que chez la femme)
- +/- la stimulation ventriculaire programmée positive (contreversée : VPP faible, peu reproductible)
N.B : penser à interroger le patient sur les équivalents nocturnes de syncope : perte d'urine et respiration stertoreuse nocturnes.
Prise en charge générale
Les 4 précautions à donner à un patient diagnostiqué syndrome de Brugada :
- éviter les traitements qui induise un sus-décalage du segment ST dans les dérivations droites (http:// www.brugadadrugs.org)
- éviter les intoxications alcooliques aiguës
- traitement actif de l'hyperthermie (surtout chez l'enfant); si fièvre non contrôlée : hospitalisation pour surveillance télémétrique
- connaître les signes de syncope
Indication d'un défibrillateur automatique implantable
Selon les dernières recommandations ESC de 2015, un défibrillateur est indiqué :
- en cas d'antécédent de mort subite (grade I)
- en cas de TV spontanée soutenue (grade I)
- en cas de type 1 spontané et antécédent de syncope (grade IIa)
- en cas d'induction d'une fibrillation ventriculaire à l'exploration électrophysiologique (grade IIb)
Autres traitements
- La quinidine peut être envisagée en cas de refus ou contre indication au DAI (IIa).
- L'ablation par radiofréquence peut être envisagée en cas d'orage rythmique et/ou chocs répétés par le DAI (classe IIb). Il s'agit d'une ablation de potentiels fragmentés sur le versant épicardique de l'infundibulum pulmonaire, sous ajmaline, permettant la disparition de l'anomalie électrique et testée par la suite par la non inductibilité.
